Über Endokrinologie
Von A wie "Addison'sche Erkrankung" bis Z wie "Zyklusstörungen" ...
Morbus Addison
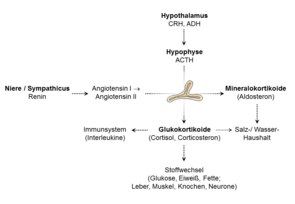
Nebennierenhormone werden benötigt, um das Gehirn durch Umstellung von Stoffwechselprozessen mit Zucker zu versorgen, um dem Körper Salz zu erhalten, um das Immunsystem zu regulieren und Stoffwechselprodukte bereitszustellen, aus denen männliche bzw. weibliche Geschlechtshormone synthetisiert werden können.
Dabei erhält die Nebenniere Impulse aus dem Gehirn (die Hirnanhangsdrüse produziert ACTH: Adrenocorticotropes Hormon), aus der Niere (Renin-Angiotensin-Aldosteron-System), von den Immunzellen (Interleukine) und weiteren Geweben. Diese Impulse können beeinträchtigt sein, beispielsweise durch eine Glukokortikoidtherapie oder andere Medikamente, durch Operationen an den jeweiligen Organen oder durch Erkrankungen, die die Funktion dieser Organe stören.
Fallen diese Stimulatoren aus oder fällt die Nebenniere aus, dann entsteht eine Nebennierenrindeninsuffizienz. Thomas Addison beschrieb vor über 150 Jahren mehrere Patienten, die an Blutarmut und einer Zerstörung der Nebennierenrinde litten.
Wir bieten hier die Diagnostik dieser Erkrankungen an und auch eine spezielle Schulung, um der Entstehung einer Addison-Krise vorzubeugen (akute Verschlechterung der Nebennierenfunktion mit ensprechenden Symptomen: Schwindel, Übelkeit, Fieber, Erbrechen, niedriger Blutdruck, Blutsalzstörungen, u.a.).
Addison, Nebennieren- und Hypophysenunterfunktion + Covid-19

SARS-CoV2: Hinweise für Patienten mit Nebenniereninsuffizienz
Die Pandemie mit dem neuartigen Coronavirus SARS-CoV2 hat die Welt verändert und verunsichert. Erst erschien das Virus weit weg, plötzlich war Europa einer der Hotspots mit hohen Krankheitszahlen. In den letzten Wochen hat sich die Situation insbesondere in Deutschland erfreulicherweise stabilisiert. Ausbrüche an verschiedenen Orten und auch die Situation in anderen Ländern zeigen uns aber, dass die Gefahr leider keineswegs gebannt ist und unser aller Alltag auch in den kommenden Monaten weiterhin von der Pandemie geprägt sein wird.
Bereits im März hatten wir als Sektion erste Hinweise für Menschen mit Nebenniereninsuffizienz veröffentlicht, wohlwissend, dass das Wissen um das neuartige Virus und seine Auswirkungen noch sehr unzureichend war. Auch jetzt, drei Monate später, ist unser Wissen begrenzt. Verschiedene Studien der vergangenen Jahre haben Hinweise auf ein generell erhöhtes Infektionsrisiko bei Patienten mit Nebenniereninsuffizienz hervorgebracht. Diese Arbeiten haben jedoch nicht näher untersucht, welche Infektionserreger (Bakterien, Viren oder Pilze) eine Rolle spielen, in welchen Organen sich die Infektion abspielt (z.B. Nasennebenhöhlen, Lunge, Blase, Darm) und ob bei den Betroffenen weitere Erkrankungen wie Diabetes, Herz- oder Lungenerkrankungen vorliegen.
Auch in anderen Ländern außerhalb Deutschlands haben Fachleute Stellungnahmen herausgegeben, aussagekräftige Studien zu COVID-19 bei Patienten mit Nebenniereninsuffizienz gibt es bislang nicht. Wir können daher zum jetzigen Zeitpunkt nicht mit letzter Sicherheit sagen, ob bei Nebenniereninsuffizienz ein höheres Ansteckungsrisiko mit SARS-CoV2 besteht.
Andererseits haben wir aber auch erfreulicherweise keine Anhaltspunkte dafür, dass Patienten mit Nebenniereninsuffizienz ein höheres Risiko für einen schweren Verlauf einer COVID-19 Erkrankung tragen.
Um mögliche Auswirkungen einer COVID-19 Erkrankung bei Nebenniereninsuffizienz besser einordnen zu können, haben wir gemeinsam mit dem europäischen Endo-ERN-Netzwerk eine Initiative gestartet, in deren Rahmen wir zunächst entsprechende Daten sammeln möchten. Wenn Sie als nebenniereninsuffizienter Patient an COVID-19 erkrankt waren oder sind, freuen wir uns daher über eine Kontaktaufnahme unter folgender e-mail-Adresse: Endokrinologie@med.uni-rostock.de.
Für die kommenden Monate und den „neuen Alltag“ mit dem SARS-CoV2 Virus erscheinen uns folgende Hinweise besonders wichtig:
- Infektionserkrankungen – und somit natürlich auch eine COVID-19 Erkrankung – können zum Auftreten einer bedrohlichen Nebennierenkrise führen, wenn die Hydrocortisondosis nicht rechtzeitig und ausreichend erhöht wird. Bitte handeln Sie bei Zeichen eines Infektes (Fieber, Glieder-, Hals-, Kopfschmerzen, Husten, etc.) nach den Grundregeln, wie wir sie auch in unserer Patientenschulung vermitteln. Diese Regeln gelten unabhängig davon, welches Virus oder welches Bakterium eine Erkrankung verursacht.
Im Zweifelsfall IMMER großzügig Hydrocortison einnehmen (Erst handeln, dann denken)!
- Überprüfen Sie Ihren Vorrat an den notwendigen Medikamenten einschließlich der Notfallmedikamente und deren Ablaufdatum. Ein „Hamstern“ übergroßer Mengen ist nicht sinnvoll, Sie sollten aber ausreichend Medikamente auch für eine eventuelle Dosiserhöhung vorrätig haben. Bitte kontrollieren Sie, ob Ihr Notfallausweis noch aktuell ist und tragen Sie diesen bei sich.
- Nehmen Sie Ihre Kontrolltermine bei Ihrem Endokrinologen/ Ihrer Endokrinologin wahr, damit eine gute Einstellung Ihrer Therapie gewährleistet ist. Bei Unsicherheiten oder Beschwerden nehmen Sie bitte Kontakt mit Ihrem Arzt/ Ihrer Ärztin auf – ggf. zunächst auch erst einmal telefonisch.
- Um das Ansteckungsrisiko für sich, Ihre Familie und letztendlich uns alle gering zu halten, sollten Sie sich im privaten wie auch im beruflichen Umfeld weiterhin konsequent an die empfohlenen Abstands- und Hygieneregeln halten (regelmäßiges und gründliches Händewaschen, Husten- und Niesetikette, Tragen eines gutsitzenden Mund-Nasen-Schutzes in öffentlichen Verkehrsmitteln, Geschäften, beim Arzt etc.). Vermeiden Sie größere Menschenansammlungen und beschränken Sie Ihre persönlichen Kontakte auf einen kleinen Kreis von nahestehenden Menschen.
- Für ein generelles Arbeitsverbot bzw. „Homeofficegebot“ für Menschen mit Nebenniereninsuffizienz sehen wir angesichts des Verlaufes der letzten Monate und der aktuellen Situation in Deutschland keinen Anhalt. Sprechen Sie Ihren Endokrinologe/ Ihre Endokrinologin an, wenn Sie sich Sorgen machen oder unsicher sind. Er/ sie wird Sie gerne unter Berücksichtigung Ihrer speziellen gesundheitlichen und beruflichen Situation beraten.
Infekt mit leichtem bis mittlerem Krankheitsgefühl ohne Fieber:
Tagesdosis verdoppeln, ggf. zusätzlich abends 5-10 mg Hydrocortison.
akute Erkrankung und/oder Fieber mit deutlichem Krankheitsgefühl:
Tagesdosis verdreifachen oder 30-20-10 mg Hydrocortison (bei Tagesdosis ≤ 20 mg Hydrocortison/d);
dringend ärztliche Hilfe einholen!
anhaltendes Erbrechen/ Durchfall oder hohes Fieber (>39°C) mit schwerem Krankheitsgefühl:
100 mg Hydrocortison (oder anderes Glucocorticoid) als Selbstinjektion oder als Infusion;
SOFORT ärztliche Hilfe einholen!
Adipositas / krankhafte Gewichtszunahme

Angebot
- Abklärung hormoneller Erkrankungen bei Adipositas
- oraler Glukosetoleranztest
- Untersuchung auf Insulinresistenz
- Beratung und Koordination der Betreuung
- medikamentöse Therapie
- Betreuung von Patienten mit Endobarriere
- Betreuung von Patienten mit Adipositas und Diabetes mellitus
- Komplikationen nach chirurgischen Interventionen
Mehr zur Adipositas finden Sie unter dem Stichpunkt Diabetes mellitus
Akromegalie
Als Akromegalie bezeichnet man Erkrankungen, bei denen zu viel Wachstumshormon ausgeschüttet wird. Die Erkrankung kann deshalb zu Hochwuchs führen - vor allem dann, wenn man bereits als junger Mensch betroffen ist. "Wachstumshormon" wird in der Hirnahangsdrüse produziert und vermittelt auch andere Funktionen außer Längenwachstum. Deshalb können Erkrankte ganz unterschiedliche Symptome entwickeln:
- Hochwuchs
- Weichteilschwellungen und Größerwerden der Akren ("Körperspitzen": Hände, Nase, Kinn, u.a.)
- Schweißneigung (klebriger Schweiß)
- Karpaltunnelsyndrom
- Zahnfehlstellungen mit Lückenbildung
- Schnarchen
- Bluthochdruck und/oder Diabetes mellitus
- Unterfunktion der Keimdrüsen
- Haarwuchsprobleme
- Funktionsstörungen der Hirnanhangsdrüse mit Symptomen einer Unterfunktion
Blutsalzveränderungen
Unsere Natur hat bei der Entwicklung von Landlebewesen mehrere Millionen Jahre benötigt. Zuerst lernten die Lebewesen, etwas unabhängiger von Salz (Natrium) zu werden und so zum Beispiel auch im Süßwasser zurechtzukommen. Später lernten sie, auch unabhängig von Süßwasser zu werden und somit auch an Land leben zu können. Der Mensch hat also gelernt, Natriumvorräte im Körper anzulegen und hat Mechanismen entwickelt, damit sparsam umzugehen. Andere Lebewesen waren diesbezüglich nicht so erfolgreich. Dies wird sichtbar an den Salzlecksteinen, die manche Tiere nötig haben, wenn sie im Zoo leben. Andererseits hat der Mensch nie lernen müssen, wie man Salz aus dem Körper wieder entfernen kann, weil dazu bisher keine Notwendigkeit bestand. Dies wird für ihn heutzutage jedoch problematisch, da viel zu viele Nahrungsmittel Salz enthalten und der Mensch im Vergleich zu seiner langen Vergangenheit unverhältnismäßig viel Salz aufnimmt. Eines unserer Seminarreihen beschätigt sich damit und mit den Krankheiten, die daraus entstehen (s.a. "Adrenal College").
Jeder Zustand mit niedrigen Natriumwerten oder mit einem Mangel an Kalium bzw. Magnesium hat seine Gründe, die es lohnt aufzudecken. Oft sind solche Zustände auch mit Veränderungen des Blutdrucks verbunden, z.B. Blutdruckprobleme/Schwindel, oder mit Änderungen von Durst und Wasserhaushalt.
Andererseits liegt eine Blutdruckproblematik häufig an Änderungen im Salz-Wasser-Haushalt, die durch eine Hormonstörung in der Nebenniere begründet ist. Auch diese Störungen lohnen einer Aufklärung, weil sich in diesen Fällen ganz spezielle Therapieformen anbieten, die man bei einer "normalen" Bluthochdruckerkrankung für gewöhnlich nicht in Erwägung zieht.
Bronzediabetes
Als Bronzediabetes bezeichnet man die Entstehung der Zuckerkrankheit (Diabetes mellitus, s. dort) bei Patienten, die an einer Eisenspeicherkrankheit leiden. Diese kann auftreten, weil das Eisen nicht mehr abtransportiert wird oder weil viel zu viel Eisen zugeführt werden muß (z.B. durch Bluttransfusionen, wenn man eine Bluterkrankung hat). Wegen der typischen Braunfärbung der Haut erhielt die Krankheit ihren Namen.
Das Eisen, welche zu viel im Organismus vorliegt, lagert sich auch in den endokrin-aktiven Zellen ab und kann somit zu Ausfallserscheinungen hormonbildender Drüsen führen:
- Bauchspeicheldrüsenzellen, die Insulin produzieren
- weibliche bzw. männliche Keimzellen, die Geschlechtshormone produzieren
- Hirnanhangsdrüsenzellen
- Nebennierenzellen
u.a.
Manchmal sind verschiedene Hormonsysteme gleichzeitig betroffen, sodaß man diese Erkrankung auch mit einem Polyglandulären Autoimmunsyndrom verwechseln kann.
Conn-Syndrom / primärer Aldosteronismus
Auch für das Conn-Syndrom verfolgen wir die Fragestellung, welche einfach zu erhebenden Parameter mit der Krankheitsaktivität gut korrelieren. Mit der Bestimmung der SUSPPUP-Ratio haben wir ein Tool entwickelt, welches dem Arzt verrät, ob ein renaler Kaliumverlust vorliegt.
Zusammen mit der Technischen Universität Dresden (AG Profs. Eisenhofer / Bornstein) und der Radbout University in Nijmegen (Prof. J. Lenders) arbeiten wir darüber hinaus an der Fragestellung, wie man die Nebennierenvenenkatheter-Diagnostik bei der Interpretation sensitiver und spezifischer machen kann. Dieses Programm wird von der deutschen Forschungsgemeinschaft gefördert (KFO252). Hier verfolgen wir folgende Hauptziele:
- Etablierung eines Schnelltests, z.B. Bedside-Test zur sicheren Identifizierung von Nebennierenblut (Kooperation mit der Fachhochschule Aachen/Jülich)
- Ableitung von Steroidprofilen, die mit moderner Massenspektrometrie bestimmt werden, um Nebennierentumor-typische Muster zu erkennen
- Bestimmung von Metanephrin als sensitiverer Parameter für die Charakterisierung von Nebennierenvenblut
- Verbesserung aktuell angewendeter Rechenmodelle zur Bestimmung einer lateralisierten Aldosteronsekretion
Cortisol und Glukokortikoidtherapie

Die Nebenniere ist in das Streßsystem eingebettet und reguliert den Energiehaushalt in den Zellen sowie die Zucker- und Salzspiegel im Blut (und darüber den Wasserhaushalt). Eine Überfunktion führt zum klassischen Bild des Cushing-Syndroms (der von Harvey Cushing beschriebene Umstand des Hyperkortisolismus mit all seinen klinischen Erscheinungen) oder des Conn-Syndroms (der von Jerome Conn beschriebene Umstand des Hyperaldosteronismus). Auch eine Überproduktion männlicher oder weiblicher Geschlechtshormone ist möglich.
Eine Unterfunktion führt zu einem Energiemangel in allen Körperzellen mit den von Thomas Addison beschriebenen Zeichen einer Nebennierenrindeninsuffizienz: Energiemangel (mit Müdigkeit, Kraftlosigkeit, Frieren/Frösteln, Muskel- und Knochen"kater", Appetit- und Durstlosigkeit, u.a.). Auf der Homepage der Deutschen Gesellschaft für Endokrinologie (www.endokrinologie.net) finden Sie entsprechende Informationen. Eine spezielle Schulung soll in Zukunft wie bei Patienten mit Diabetes mellitus ebenfalls angeboten werden.
Eine Glukokortikoidtherapie ("Cortisongabe") kann sowohl zu den Symptomen einer Überfunktion, als auch zu den Symptomen einer Unterfunktion führen - je nachdem, in welcher Phase der Therapie man sich befindet. Für diese Therapieform gibt es Dinge, über die man als Patient aufgeklärt sein sollte. Auf der Homepage der Deutschen Gesellschaft für Endokrinologie (www.endokrinologie.net) finden Sie entsprechende Informationen.
Cushing-Syndrom
Wir bieten das vollumfängliche Programm zur Abklärung an, ob ein Cushing-Syndrom vorliegt.
Beim Mb. Cushing (Hypophysenerkrankung) untersuchen wir insbesondere, ob die Bestimmung von ACTH beim Dexamethason-Hemmtest besondere, noch emfindlichere Hinweise auf die Erkrankung gibt.
Beim adrenalen Cushing-Syndrom (Nebennierenerkrankung) interessiert uns neben der Fragestellung nach der besseren Quantifizierung eines Hormonexzesses (siehe "Inzidentalom") vor allem die Frage, ob bei beidseitigen Nebennierenläsionen die Seite identifiziert werden kann, welche den Cortisol-Exzess hauptsächlich bedingt. Auch hierzu führen wir in Zusammenarbeit mit der Technischen Universität Dresden (AG Eisenhofer/Bornstein) klinische Studien durch.
Diabetes insipidus

Der Diabetes insipidus wurde früher als "Harnwasserruhr" bezeichnet und beschreibt, daß man große Mengen Urins produzieren und verlieren kann. Die Folge ist ein starkes Durstgefühl, das auch nachts besteht. Die Ursache liegt oft in einer Störung der Hirnanhangsdrüse (Hypophysenhinterlappen), kann allerdings auch in den Nieren begründet sein bzw. die Folge bestimmter Tabletten. Davon abzugrenzen ist die harntreibende Therapie bei Herz- oder Leberkrankheiten, aber auch bestimmte Erkrankungen der Nebennieren bzw. der Nieren mit einer Tendenz, Salz zu verlieren.
Diabetes mellitus
Zucker ("Glukose") ist sehr wichtig für unseren Körper. Für vielerlei Stoffwechselprozesse dient die Glukose als Energielieferant und sorgt dafür, daß alle Zellen, also die kleinen Bausteine unserer Organe, genügend "Brennstoff" besitzen und Kraft für ihre Aufgaben haben. Ein Mangel an Glukose kann zu Funktionssörungen der Organe führen (z.B. im Gehirn) - ein Überfluss kann aber auch problematisch werden: Sind die Blutzuckerspiegel für längere Zeit zu hoch, docken die Glukosemoleküle an bestimmte Teile im Körper an, z.B. in den Blutgefäßen (Adern). Dies kann zu Komplikationen führen, die ihrerseits Symptome verursachen und die Funktion wichtiger Organe, wie z.B. der Niere und des Herz-Kreislauf-Systems, beeinträchtigen. Deshalb hat der Mensch ein ausgeklügeltes hormonelles System, welches den Blutzuckerspiegel in bestimmten Grenzen hält: nicht zu niedrig und nicht zu hoch.
Beim Diabetes mellitus ("Zuckerkrankheit") steigt der Blutzucker (Blutglukose) aus verschiedenen Gründen an. Dies kann Symptome wie Durst und Harndrang verursachen, aber auch zu Unwohlsein, Leistungsminderung, Gewichtsabnahme und Infektanfälligkeit führen. Es gibt verschiedene Typen des Diabetes mellitus. Um mehr darüber zu erfahren, klicken Sie bitte hier.
Elektrolytstörungen (Störungen der Blutsalze)

Krankheitsbilder
- Hyperkaliämie (insbes. mit Blutdruckproblemen)
- Hyperkalzämie
- Hyperphosphatämie
- Hypokaliämie
- Hypokalzämie
- Hypomagnesiämie
- Hyponatriämie unterschiedlicher Genese
- Hypophosphatämie
Sprechstunde (fast) täglich
s. bitte auch folgende Sprechstunden
- Hypophysensprechstunde
- Nebennierenerkrankungen, Blutdruckprobleme
- osteologische Ambulanz / Kalzium- und Knochenstoffwechsel
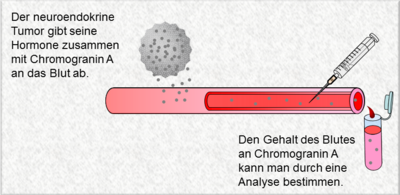
Endokrine und neuroendokrine Tumore
Endokrine Tumoren zählen zu den häufigsten Tumoren des Menschen. Meistens sind sie gutartig, selten allerdings bösartig. Auch der Pathologe kann trotz sorgfältiger mikroskopischer Analysen die Diagnose nicht immer eindeutig stellen. Zu den Herausforderungen des Endokrinologen gehört es deshalb heutzutage, die wenigen bösartigen Tumore unter der großen Menge an gutartigen Läsionen herauszufiltern und in der Nachsorge nicht zu verpassen.
Die Zusammenarbeit mit vielen medizinischen Fachrichtungen ist deshalb sehr wichtig und eine Grundvoraussetzung für erfolgreiche Behandlungskonzepte. Im folgenden finden sie Informationen zu den verschiedenen Tumoren, mit denen wir uns schwerpunktmäßig und wissenschaftlich beschäftigen.
Besondere Expertise bieten wir bei Frage an, ob eine Störung einen Überschuß oder einen Mangel an Hormonen bewirkt. Hierfür stehen uns zahlreiche Testverfahren zur Verfügung. Daneben sind wir auf die Ultraschalldiagnostik hormonbildender Drüsen spezialisiert.
Sprechstunde FÄ Frau L. Harms, donnerstags
Fettstoffwechselstörungen / Lipidsprechstunde

Krankheitsbilder
- primäre und sekundäre Hyperlipidämien
- familiäre Dyslipoproteinämien
- komplizierte Verlaufsformen
- CSE-Hemmer- / Statinunverträglichkeit
- Störungen des Lipoproteins (a)
Sprechstunde Dr. med. T. Postrach, dienstags
Die interdisziplinäre Fettstoffwechselsprechstunde findet aktuell in enger Zusammenarbeit und Kooperation mit dem Institut für Klinische Chemie und Laboratoriumsmedizin statt.
Hirnanhangsdrüse (Hypophyse)
Die Hirnanhangsdrüse ist ein relativ kleines Organ, welches große Wirkungen entfaltet. Sie schaltet sich in mehrere hormonelle Regulationsprozesse ein:
- Salz-Wasser-Haushalt und Streß- und Energiesystem
- Schilddrüsenfunktion und Energieverbrauch
- Wachstum vom Kindesalter bis in das Erwachsenenalter
- Zucker- und Fettstoffwechsel
- Milchproduktion beim Stillen
- Geschlechts- und Fortpflanzung (Regelzyklus, Testosteron, Östradiol)
Tumoren, auch wenn sie klein und gutartig sind, können verschiedene Balancen bereits empfindlich stören. Wir behandeln Erkrankungen der Hirnanhangsdrüse und der nachgeordneten Drüsen hinsichtlich ihrer Unterfunktionen oder Überfunktionen sowie Patienten mit Tumoren der Hirnanhangsdrüse. Hierbei besprechen wir die Befunde unserer Patienten in einem interdisziplinären Team aus erfahrenen Ärzten der Abteilung für Neurochirurgie und dem Institut für Diagnostische und Interventionelle Radiologie und der Klinik für Strahlentherapie der UMR.
Ein Schwerpunkt stellt auch die Betreuung von Patienten mit Unterfunktionen oder Überfunktionen der Hirnanhangsdrüse dar. In diesem Zusammenhang möchten wir auch auf unsere Schulungen zur Substitutionstherapie bei Nebennierenrindeninsuffizienz hinweisen.
Hormonstörungen
Mit "Hormonstörungen" ist oft die Fehlfunktion von Keimdrüsen gemeint. Manchmal überlappen sich die Hormonfunktionen aus verschiedenen Drüsen. In unserer Sprechstunde werden folgende Krankheitsbilder unter diesem Stichwort behandelt:
- adrenale Enzymdefekte (AGS / adrenogenitales Syndrom)
- Cortison-Reduktase-Defekt
- Gynäkomastie
- PCO-Syndrom (Polyzystische Ovarien)
- Klinfelter-Syndrom
- Leydig-Zell-Tumore
- männliche Geschlechtshormone zuviel / Hyperandrogenämie / Hirsutismus
- Nebennierentumore
- Resistenz gegenüber Testosteron
- Unterfunktion der Geschlechtshormone / Keimdrüsen (verschiedene Hypogonadismusformen), Testosterontherapie
- Zyklusstörungen / "unregelmäßige Regel" / Amenorrhoe
- unklare Hormonstörungen / Abklärung endokrinologischer Ursachen bei verschiedenen Problemen
Transidentität / Transsexualität
FÄ Frau L. Harms, freitags
Hypophysensprechstunde
Krankheitsbilder
- Hypophysentumore (Adenome und andere Läsionen)
- Hypophysenunterfunktion (Insuffizienz: Nebenniere, Gonaden / Geschlechtshormone, Schilddrüse, Wachstumshormon)
- Hypophysenüberfunktion (Akromegalie, Prolaktinom / zu hohes Prolaktin, Mb. Cushing, FSHom, TSHom)
- Diabetes insipidus (centralis)
- Kraniophpharyngeom
- traumatische Hypophysenfunktionstörungen
- angeborene / idiopathische Hypophysenerkrankungen
- Beteiligung der Hypophyse bei anderen Erkrankungen (Tumorerkrankungen, Mb. Wegener, Sarkoidose, Histiozytose)
Sprechstunde (fast) täglich
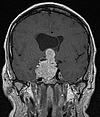
Insulinom
Patienten mit Verdacht auf ein Insulinom bzw. unklaren Unterzuckerungen können je nach Fall folgende diagnostische Schritte durchlaufen:
- orale Glukose-Belastung bzw. "Mixed-Meal"-Test
- Hungerversuch (Fastentest)
- C-Peptid-Suppressionstest
- Versorgung mit einem Glukose-Sensor zur Aufzeichnung von Unterzuckerungen
- Diagnostik, ob ein Hirata-Syndrom vorliegt
- Ausschluß einer Glykogenose
- Ausschluß einer Nebennierenrindeninsuffizienz
- Lokalisationsdiagnostik mittels Endosonographie oder MRT des Pancreas
- Lokalisationsdiagnostik mittels Calcium-Stimulation der Pacreas-Arterien
- Diagnostik bezüglich MEN1 oder von-Hippel-Lindau-Erkrankung
Inzidentalom der Nebenniere
Bei zufällig entdeckten Nebennierenrindentumoren haben wir herausgefunden, daß oft bereits ein milder Glukokortikoidexzeß diagnostiziert werden kann, der jedoch nicht zwingend beseitigt werden muß. Patienten mit zufällig entdeckten Nebennierenrindentumoren durchlaufen ein Programm entsprechend der Leitlinien zur Charakterisierung der Läsionen, wobei sich die Untersuchungen auch an ganz praktischen Dingen orientieren. Dazu zählen:
- ausführliche Anamnese und klinische Untersuchung
- Schnittbildgebung (Computertomographie oder MRT)
- Blutentnahme für bestimmte Hormone und 1 mg Dexamethason-Hemmtest
- Blutentnahme und "Nüchtern"-Urin für Blutbild, Elektrolyte, SUSPPUP-Ratio, u.a.
- Aldosteron-Renin-Quotient bei Bluthochdruck
- Metanephrin und Normetanephrin im Urin oder/und Plasma (Achtung: Assay)
- fakultativ: Untersuchungen zur Einschätzung des Blutvolumens
Wissenschaftlich interessiert uns die Frage, welche einfach zu erhebenden Parameter mit der hormonellen Aktivität der Tumore korrelieren.
Nebenniere und Blutdruck
Der Blutdruck wird hauptsächlich durch 4 Organe reguliert: neben dem Gehirn zählen zu ihnen die Nebenniere, die Niere und das Herz. Hormonelle Störungen der Nebennierenfunktion führen deshalb sehr häufig zu Blutdruckproblemen. Läßt sich Ihr Blutdruck nur schwer einstellen, kann die Zusammenarbeit von Endokrinologen, Nephrologen und Kardiologen notwendig werden. Diese Abteilungen finden sich hier im Zentrum für Innere Medizin unter einem Dach und unterstützen sich gegenseitig. Nennenswert ist die Hilfe seitens der nephrologischen Kollegen. Sie sind erfahrene Fachärzte bei der Behandlung von Komplikationen des hohen Blutdrucks und bieten spezielle Ultraschallverfahren der Nieren an. Unsere Kardiologen unterstützen uns bei Herzultraschall, Herzkatheter- oder anderen Untersuchungen des Herz-Kreislaufsystems.
Wir sind auf die hormonelle Diagnostik von Blutdruckproblemen spezialisiert und betreuen Patienten mit
- sogenannten endokrinen Bluthochdruckformen (Conn-Syndrom/Hyperaldosteronismus, Cushing-Syndrom/Hypercortisolismus, Phäochromozytom-Paragangliom/Adrenalinexzeß sowie Schilddrüsenüberfunktion und Störungen der Hirnanhangsdrüse)
- niedrigem Blutdruck (Nebennierenrindenunterfunktion, Adrenogenitales Syndrom, Gitelman-Syndrom, u.a.)
Für Patienten mit Nebennierenrindenunterfunktion bieten wir zusammen mit anderen Endokrinologisch-spezialisierten Praxen und Universitätsambulanzen ein spezielles Schulungskonzept an. Dies läßt sich auch auf Patienten mit Glukokortikoidtherapie ("Cortison"-Therapie) übertragen und soll die Zahl und Schwere von "Addison-Krisen" senken. Information s.a. unter "Cortisol- und Glukokortikoidtherapie".
Weiterhin sind wir auf die Betreuung von Patienten mit Nebennierentumoren, einschließlich Nebennierenkarzinome spezialisiert.
Nebennierentumore
Krankheitsbilder
- Nebennierentumore (Adenome, Phäochromozytome, Nebennierenkarzinom,
AIMAH, Carney-Tumore, Inzidentalome, u.v.a.m.)
- Paragangliome (sporadische und vererbliche Erkrankungen)
- Cushing-Syndrom / Hypercortisolismus
- primärer Aldosteronismus (Conn-Syndrom / bilaterale Hyperplasie),
Pseudohyperaldosteronismus; Lakritzabusus
- Nebennierenunterfunktion (Mb. Addison, Nebennierenoperation, Adrenoleukodystrophie)
- V.a. endokrine Hochdruckformen / therapieresistenter Bluthochdruck
- Probleme mit niedrigem Blutdruck (mit/ohne Elektrolytstörungen)
- sekundärer Hyperaldosteronismus (angeborene und erworbene Formen):
einschl. Gitelman-Syndrom, Diuretika-Abusus, u.ä.
- Glukokortikoidresistenz
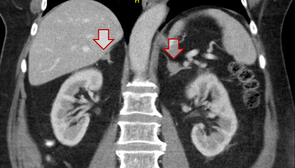
Nebennierenrindenkarzinom
Bisher haben wir in der Vergangenheit (Universität Düsseldorf) in Zusammenarbeit mit der Universität Würzburg Patienten in das Nebennierenrindenkarzinomregister eingeschleust und auch im Rahmen von großen international wirksamen Studienprotokollen betreut. Diese gute Tradition wird an der Universität Rostock fortgesetzt, wobei wir uns ebenso intensiv um Patienten kümmern, die nicht an klinischen Studien teilnehmen möchten. Solche Patienten profitieren jedoch auch von den Prozessen und strukturellen Fortschritten, die im Rahmen der Forschung in den letzten Jahren gemacht wurden wie die Studienpatienten selbst.
Nebennierenunterfunktion, Hypophyseninsuffizienz
Eine Nebennierenunterfunktion kann sich ergeben bei Störungen
- der Nebennierenrinde (s. auch "Mb. Addison")
- der Hirnanhangsdrüse
- nach einer längerdauernden oder hochdosierten Glukokortikoidtherapie
Oldenburger Endokrinologen (Praxis Dr. Droste et al.) haben ein Schulungsprogramm für Patienten mit Nebennierenrindeninsuffizienz erarbeitet, welches zusammen mit Kollegen aus Berlin (Prof. Dr. med. Quinkler) und der Universität Würzburg (Prof. Dr. med. Hahner) weiterentwickelt wird. Wir nehmen an diesem Projekt teil und bieten Schulungen für Patienten mit Hypophysen- und Nebennierenrindenunterfunktion sowie für Patienten mit Glukokortikoidtherapie an.
Anmeldungen bitte über
0381 494 7521 (Sekretariat)
0381 494 7599 (Ambulanz) bzw.
0381 494 7522
Addison, Nebennieren- und Hypophysenunterfunktion + Covid-19
aktualisierte Stellungnahme der Sektion Nebenniere, Steroide und Hypertonie der Deutschen Gesellschaft für Endokrinologie Juni 2020:

SARS-CoV2: Hinweise für Patienten mit Nebenniereninsuffizienz
Die Pandemie mit dem neuartigen Coronavirus SARS-CoV2 hat die Welt verändert und verunsichert. Erst erschien das Virus weit weg, plötzlich war Europa einer der Hotspots mit hohen Krankheitszahlen. In den letzten Wochen hat sich die Situation insbesondere in Deutschland erfreulicherweise stabilisiert. Ausbrüche an verschiedenen Orten und auch die Situation in anderen Ländern zeigen uns aber, dass die Gefahr leider keineswegs gebannt ist und unser aller Alltag auch in den kommenden Monaten weiterhin von der Pandemie geprägt sein wird.
Bereits im März hatten wir als Sektion erste Hinweise für Menschen mit Nebenniereninsuffizienz veröffentlicht, wohlwissend, dass das Wissen um das neuartige Virus und seine Auswirkungen noch sehr unzureichend war. Auch jetzt, drei Monate später, ist unser Wissen begrenzt. Verschiedene Studien der vergangenen Jahre haben Hinweise auf ein generell erhöhtes Infektionsrisiko bei Patienten mit Nebenniereninsuffizienz hervorgebracht. Diese Arbeiten haben jedoch nicht näher untersucht, welche Infektionserreger (Bakterien, Viren oder Pilze) eine Rolle spielen, in welchen Organen sich die Infektion abspielt (z.B. Nasennebenhöhlen, Lunge, Blase, Darm) und ob bei den Betroffenen weitere Erkrankungen wie Diabetes, Herz- oder Lungenerkrankungen vorliegen.
Auch in anderen Ländern außerhalb Deutschlands haben Fachleute Stellungnahmen herausgegeben, aussagekräftige Studien zu COVID-19 bei Patienten mit Nebenniereninsuffizienz gibt es bislang nicht. Wir können daher zum jetzigen Zeitpunkt nicht mit letzter Sicherheit sagen, ob bei Nebenniereninsuffizienz ein höheres Ansteckungsrisiko mit SARS-CoV2 besteht.
Andererseits haben wir aber auch erfreulicherweise keine Anhaltspunkte dafür, dass Patienten mit Nebenniereninsuffizienz ein höheres Risiko für einen schweren Verlauf einer COVID-19 Erkrankung tragen.
Um mögliche Auswirkungen einer COVID-19 Erkrankung bei Nebenniereninsuffizienz besser einordnen zu können, haben wir gemeinsam mit dem europäischen Endo-ERN-Netzwerk eine Initiative gestartet, in deren Rahmen wir zunächst entsprechende Daten sammeln möchten. Wenn Sie als nebenniereninsuffizienter Patient an COVID-19 erkrankt waren oder sind, freuen wir uns daher über eine Kontaktaufnahme unter folgender e-mail-Adresse: Endokrinologie@med.uni-rostock.de.
Für die kommenden Monate und den „neuen Alltag“ mit dem SARS-CoV2 Virus erscheinen uns folgende Hinweise besonders wichtig:
- Infektionserkrankungen – und somit natürlich auch eine COVID-19 Erkrankung – können zum Auftreten einer bedrohlichen Nebennierenkrise führen, wenn die Hydrocortisondosis nicht rechtzeitig und ausreichend erhöht wird. Bitte handeln Sie bei Zeichen eines Infektes (Fieber, Glieder-, Hals-, Kopfschmerzen, Husten, etc.) nach den Grundregeln, wie wir sie auch in unserer Patientenschulung vermitteln. Diese Regeln gelten unabhängig davon, welches Virus oder welches Bakterium eine Erkrankung verursacht.
Im Zweifelsfall IMMER großzügig Hydrocortison einnehmen (Erst handeln, dann denken)!
- Überprüfen Sie Ihren Vorrat an den notwendigen Medikamenten einschließlich der Notfallmedikamente und deren Ablaufdatum. Ein „Hamstern“ übergroßer Mengen ist nicht sinnvoll, Sie sollten aber ausreichend Medikamente auch für eine eventuelle Dosiserhöhung vorrätig haben. Bitte kontrollieren Sie, ob Ihr Notfallausweis noch aktuell ist und tragen Sie diesen bei sich.
- Nehmen Sie Ihre Kontrolltermine bei Ihrem Endokrinologen/ Ihrer Endokrinologin wahr, damit eine gute Einstellung Ihrer Therapie gewährleistet ist. Bei Unsicherheiten oder Beschwerden nehmen Sie bitte Kontakt mit Ihrem Arzt/ Ihrer Ärztin auf – ggf. zunächst auch erst einmal telefonisch.
- Um das Ansteckungsrisiko für sich, Ihre Familie und letztendlich uns alle gering zu halten, sollten Sie sich im privaten wie auch im beruflichen Umfeld weiterhin konsequent an die empfohlenen Abstands- und Hygieneregeln halten (regelmäßiges und gründliches Händewaschen, Husten- und Niesetikette, Tragen eines gutsitzenden Mund-Nasen-Schutzes in öffentlichen Verkehrsmitteln, Geschäften, beim Arzt etc.). Vermeiden Sie größere Menschenansammlungen und beschränken Sie Ihre persönlichen Kontakte auf einen kleinen Kreis von nahestehenden Menschen.
- Für ein generelles Arbeitsverbot bzw. „Homeofficegebot“ für Menschen mit Nebenniereninsuffizienz sehen wir angesichts des Verlaufes der letzten Monate und der aktuellen Situation in Deutschland keinen Anhalt. Sprechen Sie Ihren Endokrinologe/ Ihre Endokrinologin an, wenn Sie sich Sorgen machen oder unsicher sind. Er/ sie wird Sie gerne unter Berücksichtigung Ihrer speziellen gesundheitlichen und beruflichen Situation beraten.
Infekt mit leichtem bis mittlerem Krankheitsgefühl ohne Fieber:
Tagesdosis verdoppeln, ggf. zusätzlich abends 5-10 mg Hydrocortison.
akute Erkrankung und/oder Fieber mit deutlichem Krankheitsgefühl:
Tagesdosis verdreifachen oder 30-20-10 mg Hydrocortison (bei Tagesdosis ≤ 20 mg Hydrocortison/d);
dringend ärztliche Hilfe einholen!
anhaltendes Erbrechen/ Durchfall oder hohes Fieber (>39°C) mit schwerem Krankheitsgefühl:
100 mg Hydrocortison (oder anderes Glucocorticoid) als Selbstinjektion oder als Infusion;
SOFORT ärztliche Hilfe einholen!
Nebenschilddrüsenüberfunktion / Kalzium-Phosphat- und Vitamin D-Stoffwechsel
Die Nebenschilddrüsen (bzw. "Epithelkörperchen") finden sich hinter der Schilddrüse, wobei ihre Lage und ihre Anzahl stark variieren kann. Normalerweise hat man 4 davon, die ca. linsengroß sind und über das von ihnen produzierte Parathormon den Kalzium- und Phosphatstoffwechsel regulieren. Das geschieht auf direktem und indirektem Wege. Die Kalziumspiegel werden zum Beispiel erhöht, indem Vitamin D aktiviert wird, welches seinerseits die Aufnahme von Kalzium aus dem Darm steigert. Aber die Aktivierung von Vitamin D ist auch von mehreren anderen Prozessen abhängig. Dies betrifft übrigens auch die Ausschüttung von Parathormon. Deshalb ist der Kalzium-Phosphat- und Vitamin D-/Knochenstoffwechsel gleichermaßen interessant und kompliziert.
Hat sich eine Nebenschilddrüse knotig verändert und produziert - ähnlich wie ein heißer Schilddrüsenknoten - dauerhaft zu viel Parathormon, dann
- steigt der Kalziumspiegel im Blut (was Müdigkeit und Konzentrationsstörungen bewirken kann)
- wird der Knochen abgebaut (Osteoporosegefahr)
- ist die Kalziumausscheidung über die Nieren unkoordiniert (Gefahr von Nierensteinen)
- u.v.a.m.
Wir unterscheiden verschiedene Formen der Nebenschilddrüsenüberfunktion:
primärer Hyperparathyreoidismus (pHPT)
Die knotigen Veränderungen ergeben sich einfach so oder als Folge einer genetischen Erkrankung (z.B. Multiple Endokrine Neoplasie). Wenn eine genetische Erkrankung vorliegt, dann können auch mehrere Nebenschilddrüsen zur gleichen Zeit betroffen sein.
sekundärer Hyperparathyreoidismus (sHPT)
Zum Beispiel führt ein Überschuß von Phosphat (verschiedene Nierenerkrankungen, Ernährung) oder ein Mangel an Kalzium (Vitamin D) dazu, daß vermehrt Parathormon ausgeschüttet wird. Es sind alle Drüsen betroffen. Wenn der Phosphatüberschuß oder der Mangel an Vitamin D (und an Kalzium) beseitigt wird, dann normalisiert sich die Parathormonproduktion.
tertiärer Hyperparathyreoidismus (tHPT)
Liegt ein sHPT über längere Zeit vor, und versucht der Körper vergeblich, die Stoffwechselstörung zu kompensieren, dann überleben nur besonders aktive Nebenschilddrüsenzellen. Das Epithelkörperchengewebe bildet sich derart um, daß knotige Veränderungen entstehen, aus denen - ähnlich wie beim primären Hyperparathyreoidismus (pHPT) - dauerhaft zuviel Parathormon ausgeschüttet wird. Dies setzt sich auch dann fort, wenn der Phosphatüberschuß oder der Mangel an Vitamin D (und an Kalzium) beseitigt wurde.
Bei der Diagnostik hilft - ähnlich wie bei der Schilddrüse - spezielle Aspekte der Krankengeschichte, das Aussehen von Händen und die Körperkonstitution, der Ultraschall, die Szintigraphie sowie Blut- und Urinuntersuchungen. Nicht selten wird eine Knochendichtemessung für den Entscheidungsprozeß benötigt.
Nebenschilddrüsenunterfunktion / Kalzium-Phosphat- und Vitamin D-Stoffwechsel
Eine Unterfunktion der Nebenschilddrüsen kann aufgrund einer Erberkrankung entstehen (z.B. diGeorge-Syndrom) oder im Rahmen eines Angriffs des Immunsystems (polyglanduläre Autoimmunsyndrome). Oft ist jedoch die versehentliche Entfernung von Nebenschilddrüsengewebe oder das Unterbrechen ihrer Durchblutung bei Schilddrüsenoperationen die Ursache. Das ist einer der Gründe, warum so ein relativ häufig durchgeführter Eingriff trotzdem in die Hände eines erfahrenen Chirurgen gehört.
Der Ausfall der Nebenschilddrüsen führt zu einem Mangel an Kalzium im Blut mit Krämpfen und Sensibilitätsstörungen. Langfristige Folgen können sich aus der Verkalkung der verschiedendsten Organe ergeben:
- bestimmte Gehirnabschnitte (Mb. Fahr, ähliche Symptome wie beim Mb. Parkinson)
- Augenlinse (grauer Star)
- Nieren ("Nephrokalzinose" mit Unterfunktion der Nieren, sog. "Niereninsuffizienz")
- kleinere und größere Blutgefäße (Arteriosklerose) mit Gefahr für Herzinfarkt und Schlaganfall
Die Therapie erfolgt durch Zufuhr von Calcium und Vitamin D. Das Vitamin D muß in einer aktiven Form vorliegen, weil die Nebenschilddrüsenfunktion zur Aktivierung von Vitamin nicht ausreicht und die Aufnahme von Calcium aus dem Darm nicht mehr funktioniert. Für die Therapie ist viel Erfahrung notwendig, damit man keine Nierenverkalkung erleidet.
Eine weitere Therapiemöglichkeit besteht in der Zufuhr aktiven Parathormons, welches als Spritzentherapie verfügbar ist.

Osteoporose / Osteologie

Jeden Donnerstag wird eine Sprechstunden in der endokrinologischen Ambulanz der Osteologie gewidmet, also den Knochenerkrankungen. Unsere Expertise liegt auf der Ursachensuche und der internistischen Therapie. Schwerpunktmäßig werden Patienten mit komplizierter Osteoporose, Störungen im Kalzium- und Phosphathaushalt sowie Vitamin D-Stoffwechsel betreut. Aber auch für die Behandlung von Patienten mit Morbus Paget, Hypophosphatasie oder anderen Knochenerkrankungen liegt unsererseits Expertise vor.
Nennenswert ist die Zusammenarbeit mit der Sektion für Nephrologie, die sich auf den sekundären Hyperparathyreoidismus mit Knochenkomplikationen bei Nierenerkrankungen ("metabolische Osteopathie") spezialisiert hat. Auch besteht eine enge Zusammenarbeit mit der Abteilung für Unfallchirurgie, der Klinik für Orthopädie, der Zahnklinik und z.B. dem Südstadtklinikum.
Mehr Informationen zu Spezialsprechstunden und Osteoporosestudien
Phäochromozytom / Paragangliom
Phäochromozytome und Paragangliome sind Adrenalin-, Noradrenalin- oder Dopamin sezernierende Tumore neuroandokriner Zellen der Nebenniere oder des sogenannten "Grenzstranges" (Nervenknoten).
Betroffene Patienten haben Herzrasen, Herzrhythmusstörungen, Vorhofflimmern, Bluthochdruck (manchmal aber auch niedrigen Blutdruck - je nach Hormonausschüttungsprofil), Schwitzen, Angina pectoris, Gesichtsblässe, Kopfschmerzen, Tinnitus, u.a. Diese Symptome können situativ oder anfallsartig auftreten, kombiniert sein oder nicht. Die Analytik zeigt, ob ein solcher Tumor vorliegt.
Wir bestimmen bei uns die Abbauprodukte dieser Hormone: Metanephrin, Normetanephrin und 3-Methoxytyramin im Blut mittels Massenspektrometrie (z.Zt. beste Methodik).
Es gibt verschiedene familiär auftretende Erkrankungen, nach denen man sucht, wenn ein Patient damit diagnostiziert wurde (Multiple Endokrine Neoplasie Typ 2, Neurofibromatose, von Hippel-Lindau-Syndrom, Paragangliom-Syndrom / Glomustumore, u.a.).
Gerade die Zusammenarbeit mit unserer Nuklearmedizin (DOPA-PET/CT, Mibi-Szintigraphie und -therapie, DOTATOC-PET/CT) ist für diese Patienten nutzbringend.
Für die Betreuung dieser Patienten bedarf es einer etablierten Strategie und der Zusammenarbeit verschiedener Fachbereiche. Klinisch werden die Patienten in unserem Programm für Patienten mit Neuroendokrinen Tumoren betreut, wissenschaftlich nutzen wir die nationalen und internationalen Strukturen, die sich bei der Behandlung von Patienten mit Nebennierentumoren bewährt haben, wobei wir Patienten auch in das ENS@T-Register (European Network for the Study of Adrenal Tumors) einschließen, wenn sie damit einverstanden sind.
Phosphatdiabetes
Wird zuviel Phosphat über den Urin ausgeschieden, dann spricht man vom "Phosphatdiabetes". Hierfür gibt es angeborene (z.B. mangelnder Abbau von FGF23) und erworbene Ursachen (z.B. vermehrte Bildung von FGF23). Die Folge davon sind oft erniedrigte Spiegel für Phosphat im Blut, aber auch - und dies stört die Patienten und Ärzte oft noch mehr - niedrige Spiegel an aktiviertem Vitamin D und Kalzium. Der Phosphatverlust über die Nieren kann auch zu einer verminderten Knochenfestigkeit mit Brüchen führen. Man spricht dann von einer "phosphopenischen Rachitis".
Polyglanduläres Autoimmunsyndrom
Manchmal können verschiedene hormoproduzierende Organe gleichzeitig von einer Unterfunktion betroffen sein. Das kann dann daran liegen, daß ein Fehler im Immunsystem dazu führt, daß verschiedene hormonproduzierende Organe gleichzeit angegriffen und mitunter auch zerstört werden. Hierbei sind verschiedene Kombinationen denkbar: Nebennierenunterfunktion und Schilddrüsenunterfunktion, Bauchspeicheldrüsenunterfunktion mit Diabetes mellitus Typ 1 und Schilddrüsenunterfunktion oder Nebennierenunterfunktion, Schilddrüsenunterfunktion und Bauchspeicheldrüsenunterfunktion mit Diabetes mellitus Typ 1. Manchmal sind auch die Nebenschilddrüsen ("Hypoparathyreoidismus") oder weitere hormonbildende Drüsen (Keimdrüsen mit früher Menopause) betroffen. Es können auch andere Organe und Zellsysteme vom Immunsystem angegriffen werden und zusammen mit einer hormonellen Fehlfunktion assoziiert sein: z.B. Vitiligo (sog. "Weißfleckenkrankheit", wenn die Melanin-produzierenden Hautzellen zerstört werden) oder chronische Gastritis Typ A (eine chronische Magenentzündung, bei der die Säureproduktion nicht mehr stattfindet). Es sind noch weitere typische Störungen und Kombinationen dieser Störungen bekannt. Einige treten dabei häufiger auf (z.B. Schilddrüsenunterfunktion), andere erfreulicherweise eher selten.
Ähnliche Störungen können als familiäre Variante auftreten, bei anderen Stoffwechselproblemen (z.B. "Bronzediabetes") oder nach der Therapie mit Immunmodulatoren (z.B. Interferon-Therapie, Immuncheckpoint-Inhibitoren, u.a.).
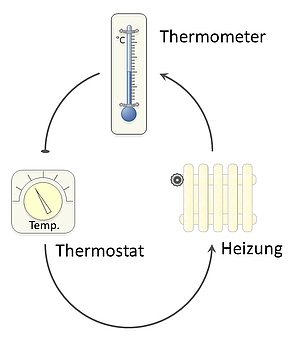
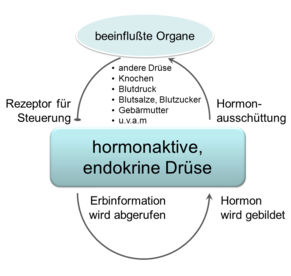
Regelkreise
Hormone werden benutzt, um z.B. den Blutzucker oder den Blutdruck zu regulieren, die Höhe des Kalziumspiegels, die Höhe des Natriumwertes oder der Schilddrüsenhormonspiegel usw. Die Hormone agieren dabei in "Regelkreisen".
Wie in etwa bei einem Thermostat oder einer Klimaanlage, wird eine bestimmte Temperatur (oder Blutkonzentration) eingestellt. Sollte diese nicht erreicht werden, teilt das Thermometer dem Thermostat dies mit. Daraufhin sendet der Thermostat ein Signal an die Heizung, die nun für Wärme sorgt. Dies wird durch das Thermometer kontrolliert, welches die Temperatur ständig mißt. Wird ein bestimmter Wert überschritten, dann sendet der Thermostat kein Signal mehr aus, und die Heizung wird abgestellt, bis es wieder zu kühl wird.
Fällt der Thermostat aus bzw. arbeitet das Thermometer nicht richtig, dann kommt es zu Funktionsstörungen innerhalb des Regelkreises, und es wird zu kalt oder zu heiß.
Schilddrüsenkrankheiten
Die Schilddrüse liegt im Hals vor dem Kehlkopf und wird von der Hirnanhangsdrüse durch das TSH angesteuert. Das TSH dockt an der Schilddrüsenzelle an und bewirkt den Zusammenbau von Aminosäuren und den Einbau von Jod: das Schilddrüsenhormon Thyroxin ("T4") wird synthetisiert. Dieses Thyroxin wird zu einem großen Teil an Eiweiß gebunden (z.B. Thyreoglobulin) und bleibt zu einem kleinen Anteil ungebunden ("freies T4"). Dieses Verhältnis von gebundenem und freiem Hormon wird z.B. durch weibliche Geschlechtshormone stark verändert. Dies geschieht z.B. wenn man die Pille einnimmt, während einer Schwangerschaft oder während eines Regelzyklus. Beide Hormonanteile, gebunden und frei, werden über das Blut überallhin transportiert und erreichen quasi alle Zellen im Körper. Denn alle Zellen haben Rezeptoren ("Empfängermoleküle") für Schilddrüsenhormon und benötigen dies für ihre eigenen Stoffwechselprozesse und Aktivitäten. Dabei wird ein Jodatom abgespalten, und es entsteht in der Zelle das stärker wirksame Thyronin ("T3"). Ein kleiner Teil des Thyronins gelangt in das Blut zurück und wird dort entweder gebunden oder als "freies T3" transportiert. T4 und T3 melden der Hirnanhangsdrüse, ob genug Schilddrüsenhormon im Blut zur Verfügung steht, worauf die Hirnanhangsdrüse die Produktion von TSH adjustiert.
Erkrankungen der Schilddrüse gehören zu den häufigsten überhaupt in Deutschland.
Steroidhormone und Steroidogenesestörungen
Steroidhormone regluieren viele verschiedene Funktionen des Organismus. Dazu zählen:
- Glukosestoffwechsel
- Salz-, Wasser- und Volumenhaushalt
- Blutdruck
- Entzündungs- und Immunreaktionen
- Fruchtbarkeit und Keimdrüsenfunktion
- Pubertätsverlauf, Menopause und Andropause
Jeden Dienstag bietet Prof. Dr. Willenberg eine Sprechstunde an, in der Patienten mit Nebennierenerkrankungen aller Art vorgestellt werden können. Ein weiterer Schwerpunkt stellen Störungen im Elektrolythaushalt dar. Dies betrifft folgende Erkrankungen:
- endokrine Hochdruckformen
- Hyponatriämie / Hypernatriämie
- Hypokaliämie / Hyperkaliämie
- Ödeme und Diuretikadauertherapie
- Gitelman-Syndrom
- Hypomagnesiämie
Auch für andere Probleme, die den Steroidhormonstoffwechsel betreffen, besteht hier ein Angebot:
- Adrenogenitales Syndrom
- Gynäkomastie
- Hirsutismus
- PCO-Syndrom
- andere (angeborene) Steroidhormonbiosynthesestörungen
Transidentität
Transidentität / Transsexualität
FÄ Frau L. Harms: freitags
Prof. Dr. med. H. S. Willenberg: nach vereinbarung

Übergangssprechstunde / Transition

Wenn bei Kindern die endokrinologischen Störungen gut behandelt werden, dann erreichen sie das Erwachsenenalter, und es ändern sich manche Behandlungsziele. Vielleicht wird eine Schwangerschaft angestrebt, die besondere Ansprüche an die Stoffwechseleinstellung stellt und eine besondere Situation darstellt, vielleicht steht der Arbeitsalltag im Vordergrund. In dieser Zeit erhalten längerfristige Behandlungsziele mehr Wert. War in der Kindheit vielleicht das Wachstum die Zielgröße, so ist es jetzt der Knochenstoffwechsel oder die Osteoporose, welche in den Vordergrund treten. Manche Therapien können deshalb geändert werden, oder eine erneute Testung ist notwendig, bevor Hormone weiter verschrieben werden dürfen.
Das erfordert eine gute Zusammenarbeit zwischen dem Bereich der pädiatrischen Endokrinologie in unserer UKJ und unserer Sektion in der Inneren Medizin.
Notfälle bzw. Besonderheiten
Ja, natürlich gibt es endokrine Notfälle. Sie bekommen bei uns kurzfristig ambulante Termine oder können schwerpunktmäßig stationär betreut werden und erhalten vorzugsweise bei folgenden Problemen ein Bett:
- Hypoglykämien mit Krampfanfall oder Fremdhilfe, rezidivierende Hypoglykämien
- symptomatische hyperglykämische Stoffwechselentgleisungen
- beginnende septische Infektion bei diabetischem Fußsyndrom
- Erstmanifestation eines Diabetes mellitus mit Symptomen
- Entgleisungen des Salz-Wasser-Haushaltes und der Elektrolyte bzw. bei Störungen mit Krämpfen
- Addisonkrisen, Glukokortikoidentzug; Glukokortikoidtherapie und Durchfallerkrankung bzw. hohes Fieber
- Thyreotoxikose
- schwere Hypothyreose
- Sehstörungen bei endokriner Ophthalmopathie oder Blutzuckerentgleisungen
- symptomatische Hyperkalzämie
- hypokalzämische Krämpfe
- hypertensive Entgleisungen bzw. Krisen
- gerade stattgehabte Operationen an endokrinen Drüsen, Entfernung endokriner Tumore mit Hormonexzeß
- akute Porphyrie
- endokrine Tumorerkrankungen und schnell notwendige Intervention
- wenn Sie schwanger geworden sind (kein Notfall, mitunter aber sehr dringend)
Wichtig hierbei ist, daß Sie sich umgehend mit Ihrem Hausarzt besprechen bzw. den Notarzt verständigen, denn eine stationäre Einweisung kann auch über die Notaufnahme bzw. Intensivstation sinnvoll sein. Im Zweifelsfall erreichen Sie uns jederzeit über die Ambulanz bzw. die Bettenstation ZIM 12 (Tel. 0381 / 494-7525).